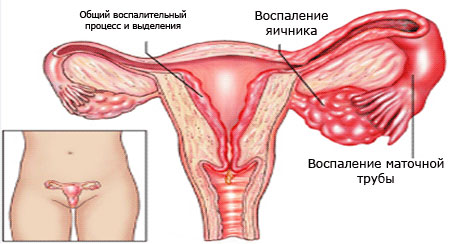
Изолированное воспаление яичников — острый или хронический воспалительный процесс, поражающий женские половые железы и вызывающий расстройство их функций. В качестве отдельного заболевания возникает крайне редко.
Это объясняется тем, что внешняя оболочка яичников способна противостоять проникновению инфекции. Во многих случаях оофорит является ответом на воспалительные процессы в соседних органах. Чаще всего сопровождается воспалением маточных труб и считается одной из наиболее распространенных причин нарушения женской фертильности.
Основные причины возникновения воспаления — это условно-патогенные или патогенные бактерии. Воспаление вызывают гонококки, трихомонады, хламидии, уреаплазмы, стрептококки, которые попадают в придатки матки из влагалища восходящим путем.
Болезнь обычно возникает у молодых женщин, которые живут активной половой жизнью и не пользуются барьерными методами контрацепции.
К основным причинам возникновения оофорита относят:
- воспалительный процесс фаллопиевых труб;
- беспорядочную половую жизнь;
- венерические заболевания;
- аутоиммунные патологии;
- гормональные сбои;
- воспаления соседних органов (толстого кишечника, аппендикса, мочевого пузыря);
- травмы яичников, матки и маточных труб.
Воспаление яичников может быть спровоцирована туберкулезом, родами и абортами, оперативными вмешательствами на органах малого таза и переохлаждением.
Перечисленные факторы приводят к снижению иммунитета и развитию бактериальной флоры, находящейся в небольшом количестве в организме каждого человека. При отсутствии специфического ответа иммунной системы патогенная микрофлора усиленно размножается, что приводит к воспалительному процессу.
Косвенными причинами развития оофорита выступают:
- частые переутомления;
- стрессовые ситуации;
- недосыпания;
- курение;
- недостаточность витаминов и микроэлементов.
Риск инфекционных воспалительных осложнений повышает использование внутриматочных спиралей. Это распространенное контрацептивное средство может выступать в роли переносчика бактерий и также ослаблять локальный иммунитет.
Признаки воспаления неспецифичны, так как схожи с признаками аднексита, сальпингита, сальпингоофорита. Жалобы пациенток зависят от стадии болезни, каждая из которых выделяется особенностями своего течения. Патология может иметь острое, подострое и хроническое течение.
Симптомы острого воспаления яичников:
- интенсивная боль в надлобковой области и в районе поясничного отдела позвоночника;
- повышение температуры;
- обильные выделения из половых путей;
- потеря аппетита;
- расстройства мочеиспускания;
- неприятные ощущения при половом контакте;
- ухудшение общего самочувствия.
Чем активнее воспалительный процесс, тем более выражен болевой синдром. Острое воспаление правого яичника может протекать как приступ аппендицита, а воспаление левого придатка принимают за почечную колику. Боль может быть пульсирующей, колющей, распирающей или ноющей. Она не зависит от дня менструального цикла, времени суток.
Острая стадия длится от 5 до 15 дней и без лечения трансформируется в хроническую форму. В тазовой области формируются спайки, в складках которых находится дремлющая инфекция, провоцирующая обострение хронического воспалительного процесса при неблагоприятных условиях. Заболевание длится долгие годы, сопровождается промежутками обострений и ремиссий.
Хроническое воспаление яичников у женщин проявляется следующими симптомами:
- тазовой болью тупого, ноющего характера без четкой локализации, отдающей в пах и часто во влагалище;
- нарушением ритма и характера менструаций;
- периодическими скудными выделениями из половых органов;
- угнетенным психологическим состоянием;
- нарушением половой функции;
- болью при половом акте;
- бесплодием.
Обострение хронического течения может быть спровоцировано частой сменой половых партнеров, отсутствием личной гигиены, переохлаждением.

При наступившей беременности, на фоне воспаления яичников, может возникнуть угроза прерывания в результате фетоплацентарной недостаточности или внутриутробного заражения плода.
Перед тем как планировать беременность, необходимо устранить заболевание или его проявления. Для сохранения детородной функции такую болезнь лучше не допускать и постоянно предпринимать профилактические меры для исключения возможности заражения патогенной микрофлорой.
Ведущие признаки могут быть также симптомами заболеваний брюшной полости, из-за чего выявить эту патологию у женщин бывает затруднительно.
- гинекологический осмотр пациентки;
- лабораторная диагностика (исследование крови и мочи на уровень лейкоцитов);
- определение микрофлоры влагалища;
- лапароскопия;
- узи органов малого таза (дополнительный метод);
- гистеросальпингоскопия.
Для проверки организма на наличие инфекционных возбудителей могут быть применены такие диагностические методы, как ПЦР, РИФ, ИФА. Наиболее информативной есть лапароскопия, которая позволяет определить стадию воспалительного процесса и взглянуть на ткани яичника при помощи эндоскопа.
Основное показание для лапароскопии – хроническая боль в надлобковой области, воспаление яичников неясного генеза и длительное бесплодие.

Пациентки с острым оофоритом подлежат госпитализации с обязательным использованием антибактериальных препаратов. Врачом назначается комплексное лечение. Сильные боли купируются обезболивающими средствами.
Параллельно применяются антигистаминные, противовирусные, иммуностимулирующие препараты. После уменьшения симптомов острого воспаления показано продолжение лечения в амбулаторных условиях.
В этот период под контролем клинических и лабораторных данных проводится физиотерапия: лекарственный электрофорез, радоновые ванны, магнитотерапия, фонофорез с магнием или кальцием.
Лечение хронического воспаления яичников происходит в течение длительного времени. Терапевтические мероприятия нацелены на достижение антимикробного, противовоспалительного, обезболивающего эффекта, а также на восстановление функций гормональной, половой, нервной и сосудистой систем. Назначается иглорефлексотерапия, точечный массаж, психотерапия, благотворно сказывается санаторно-курортное лечение.
Важной частью терапии есть восстановление менструального цикла. Лечить патологию нужно методично, чтобы яичник не прекратил свое функционирование, что важно для женщин, планирующих беременность.
Только после регуляции функции яичников можно приступать к решению проблемы бесплодия. При обширном рубцовом и спаечном процессе в малом тазу и гнойных образованиях показано оперативное лечение с рассечением и удалением спаек.
- Антибиотики для лечения воспаления яичников
На фармацевтическом рынке достаточно большой выбор антибактериальных препаратов. Но подбором антибиотиков при воспалении яичников у женщин должен заниматься врач. Для получения эффекта от их применения необходимо не только правильно подобрать нужную лекарственную группу, но и рассчитать разовую и курсовую дозу. Обычно назначаются антибиотики с широким спектром действия.
Антибактериальные препараты, которые применяют для лечения оофорита, относят к трем группам – пенницилины (ампицилин, амоксицилин), цефалоспорины (цефазолин, цефтазидим), аминогликозиды (гентамицин, нетилмицин). Их необходимо принимать не менее 7-10 дней, так как ранний отказ от лечения может привести к появлению лекарственно-устойчивой инфекции, которую лечить намного сложнее.
- Свечи для лечения воспаления
Вспомогательное значение в лечении имеет местная терапия. Для снятия боли и жара, уменьшения неприятных симптомов при воспалении яичников у женщин применяют свечи.
Данная лекарственная форма назначается только совместно с другими методами лечения. Вагинальные суппозитории, содержащие натамицин (Пимафуцин), хлоргексидина биглюконат (Гексикон), повидон-йод (Бетадин) оказывают угнетающее действие на бактерии, грибки и вирусы.
Свечи, имеющие в своем составе индометацин, диклофенак (Вольтарен), снимают воспаление и успокаивающее влияют на слизистую оболочку влагалища. Они не имеют много побочных эффектов, что связано с местным действием.
Острый оофорит может получить характер хронического процесса, длящегося месяцы и годы. Рациональное использование лекарств от воспаления яичников у женщин предупреждает переход воспалительного процесса в хроническую фазу, когда возникают необратимые изменения в виде рубцов и спаечных процессов.
К последствиям оофорита также относят патологические исходы беременности (выкидыш, внематочную беременность) и бесплодие. Осложнением обострившегося воспаления может быть нагноение яичников. Такое состояние требует скорейшего оперативного вмешательства — возможный разрыв яичника ведет к развитию перитонита.
В связи с тем, что частой и основной причиной оофорита являются половые инфекции, очень важно применять методы барьерной (презервативы) и местной (суппозитории, вагинальные таблетки) контрацепции, снижающие угрозу получения венерических заболеваний. Ведь для развития большинства инфекционных болезней, передающихся половым путем, достаточно даже единственного незащищенного полового акта.
К профилактическим мероприятиям относится:
- посещение гинеколога не меньше двух раз в год;
- соблюдение личной гигиены;
- своевременная диагностика инфекционных заболеваний половых путей;
- лечение неполовых хронических инфекций;
- витаминизированное питание;
- отказ от алкоголя, никотина;
- укрепление иммунитета.
При хроническом оофорите избежать обострения заболевания поможет санаторно-курортное лечение, которое оказывает противовоспалительный, противоаллергический эффект и препятствует образованию спаечного процесса. Вовремя проведенные профилактические мероприятия имеют общее оздоровительное действие, позволяют избежать нетрудоспособности, антибиотикотерапии и повышают качество жизни.
Таким образом, воспаление яичников – это заболевание, ведущее к нарушению репродуктивности у женщин. Оно требует комплексной и длительной терапии. Но одного только медикаментозного лечения недостаточно. Чтобы навсегда устранить оофорит необходимо по-другому посмотреть на свой образ жизни, начать придерживаться режима дня и полноценно питаться.
Источник тут
Воспаление яичников и придатков считается инфекционным заболеванием, при котором патогенные микроорганизмы поражают жизненно важные женские органы. У мужчин не наблюдается эта патология, в связи с отличием в анатомическом строении. При позднем лечении вероятность появления осложнений увеличивается, поэтому девушке следует обратиться к гинекологу после появления первых симптомов. Какие имеет воспаление придатков симптомы и лечение – всё более часто встречаемый вопрос, который пациентки задают гинекологу. На это врач однозначно ответить не может, так как болезнь проявляется у каждой девушки по-разному. В любом случае необходимым считают проведение диагностики с помощью УЗИ матки и придатков, и лабораторных анализов.
Симптоматика отличается в зависимости от степени поражения, наличия сопровождающих болезней и формы патологии.
К основным симптомам воспаления придатков относят:
- Возникновения сильных ноющих болей внизу живота. В некоторых случаях боль отдаёт в пах и на внутреннюю часть бёдер.
- Ухудшение общего самочувствия. Женщина ощущает постоянный дискомфорт после ходьбы, полового акта и физических тренировок.
- Повышение температуры тела. На ранних стадиях патологии температура тела повышается до субфебрильной. При обострении температура повышается до 39-40 градусов.
- Увеличение придатков и их структурное изменение. Во время пальпации гинеколог ощущает заметное увеличение придатков матки, структура стала нечёткая, а их подвижность – ограничена.
- Нарушение менструального цикла. В определённых случаях воспалительный процесс становится причиной обильных кровотечений, которые сопровождаются высокой болезненностью. У других пациенток наблюдается небольшое количество выделений.
- Вагинальные выделения нехарактерного цвета и запаха. Выделения приобретают зеленоватый оттенок и сопровождаются неприятным запахом.

Аднексит подразделяют на несколько видов в зависимости от степени поражения внутренних органов.
Воспаление придатков бывает следующих форм:
- острый аднексит;
- хронический аднексит.
Благодаря характерной симптоматике можно выяснить, в какой форме находится патология и назначить соответствующее лечение.
Характерными признаками острого аднексита являются такие явления:
- резкое повышение температуры тела до 39-40 градусов;
- озноб и лихорадочное состояние;
- острые боли в области матки;
- болезненность во время мочеиспускания;
- частые позывы в туалет;
- боли, иррадиирущие в пах, прямую кишку и нижние конечности.
Придатки могут воспаляться только с одной стороны, поэтому нередко у женщины болит лишь одна сторона живота.
Во время обследования (пальпации) врач наблюдает напряжение передней брюшной стенки и незначительное увеличение придатков в размере. Это говорит о мышечном спазме – своеобразной реакции организма на сильную боль и воспалительный процесс. Помимо этого, у пациентки наблюдаются симптомы раздражённой брюшины: тошнота, рвота, отсутствие аппетита.
При трансвагинальном обследовании гинеколог берёт мазок, на котором видны серозно-гнойные и зеленоватые выделения. Данная субстанция располагается на шейке матки. Точный размер придатков, их контуры и подвижность позволяет определить УЗИ (ультразвуковое исследование). В большинстве случаев они увеличены в размерах в несколько раз и имеют ограниченную подвижность.
Если проводить лабораторные анализы, то можно заметить, что скорость оседания эритроцитов увеличена, а количество лейкоцитов в крови превышает норму. Это объясняется воспалением внутренних органов, на которое реагируют эти клетки.

К основным признакам хронической формы относят:
- постоянные ноющие боли в области матки;
- боли, отдающие в пах и нижние конечности;
- нарушение работы яичников (отсутствие овуляции);
- обильные выделения во время месячных;
- олигоменорея или редкая менструация;
- снижение сексуального влечения;
- болезненность во время сношения;
- частые мочеиспускания, которые сопровождаются болью;
- дисфункция со стороны нервной системы (стрессы, чрезмерная раздражительность, агрессия и бессонница);
- диспепсические расстройства желудка (тошнота, колиты и диарея).
Такие проявления свидетельствуют о хроническом воспалении внутренних органов мочеполовой системы, в случае которого больной должен обратиться в больницу.
После диагностирования патологии пациенток начинает интересовать, чем и как лечить воспаление придатков и яичников. После диагностики врач выписывает пациентке комплексный приём антибиотиков, противовоспалительных средств и витаминных комплексов.
Основной лечения являются антибиотики – препараты, способные вылечивать инфекционные заболевания. Для лечения аднексита назначаются антибактериальные препараты широкого спектра действия и с небольшим клиренсом. Во время обострения могут назначаться несколько антибактериальных препаратов для ускорения терапии.

- Клиндамицин;
- Цефазолин;
- Линкомицин;
- Ципрофлоксацин;
- Гентамицин.
В большинстве случаев антибиотики принимаются инъекционно два раза в день. Если пациент проводит лечение в домашних условиях, то врач назначает антибактериальные таблетки.
При терапии в стационаре девушке вкалывают внутривенно Метронидазол или его аналоги (Метрогил, Метрид). Для домашнего лечения назначается Метронидазол в таблетках. Принимается средство 2 раза в день по 500 мг.
Для купирования острой боли и снижения выраженности симптомов назначаются обезболивающие препараты или НПВС (нестероидные противовоспалительные средства).
- Иупрофен;
- Диклофенак;
- Кетопрофен;
- Индометацин;
- Парацетамол.
Чтобы ускорить процесс, врач назначает ректальные свечи, которые действуют в несколько раз быстрее. Дополнительно назначается комплекс витаминов, в состав которого входит витамин С и витамины группы В.

- электрофорез;
- воздействие электрическим током высокой частоты;
- воздействие ультразвуковыми волнами.
Перед проведением физиотерапевтических процедур девушка должна обследоваться на наличие хронических заболеваний сердца.
Воспаление придатков поддаётся лечению в домашних условиях, но женщине требуется предварительно проконсультироваться с доктором. Пациентка может прибегнуть к методам народной медицины после тщательного осмотра у врача. При наличии противопоказаний к приёму отваров и прогреванию от народной терапии стоит отказать в пользу медикаментов.
Для сухого прогревания подойдёт как обычная поваренная соль, так и морская. Для процедуры потребуется разогреть соль на сковороде или в микроволновой печи. После того как соль нагреется, её перемещают в плотное полотенце или мешок из плотной ткани. В этот же мешок можно поместить хмель, заранее смоченный.
Эту конструкцию помещают на живот, где проходит воспалительный процесс. Для лучшего эффекта женщина должна обмотать живот и поясницу тёплым платком или полотенцем. Это создаст вакуум, в котором будет проходить процесс нагрева. Длительность процедуры зависит от скорости остывания соли.
Такое прогревание делают каждый день после консультации у врача, так как существуют некоторые противопоказания. При обильных кровотечениях во время менструации не рекомендуется проводить прогревание. То же касается людей пожилого возраста с хроническими заболеваниями.

Половину ёмкости заливают кипятком, после чего добавляют 50-60 грамм полыни. Если отмерить с помощью весов невозможно, то достаточно будет добавить полстакана сухого растения. Смеси дают настояться до тех пор, пока вода не станет тёплой. После этого ёмкость покрывают полотенцем и размещаются над ней.
Таким образом, необходимо проводить прогревание органов малого таза в течение 30 минут. Достаточно выполнять процедуру один раз в день перед сном.
Лечебные отвары можно употреблять лишь после одобрения лечащего врача. Растительные отвары и настойки не заменяют медикаменты, но способствуют заживлению поражённых органов.
Для приготовления отвара необходимо взять равное количество ромашки, календулы, девясила, хвоща полевого и полыни. Остальные травы можно подбирать на своё усмотрение так, чтобы они обладали антибактериальными, противовоспалительными и обезболивающими свойствами. Данный сбор помещают в посудину и заливают кипятком, после чего настаивают на протяжении 1-2 часов.
Как только отвар будет готов, ему дают время остыть, после чего принимают 2 раза в день. Для вкуса можно добавить натуральные подсластители (мёд, фруктозу).
При своевременном обращении к врачу высокая вероятность того, что девушка вылечит патологию за несколько недель. Такой результат достигается при полном соблюдении предписанных назначений. Приём антибактериальных препаратов, вагинальных свечей и других лекарственных средств должен осуществляться по инструкции.

В дальнейшем здоровой особе можно придерживаться правил профилактики, которые помогут укрепить защитные силы организма:
- посещать гинеколога 1-2 раза в год и сдавать лабораторные анализы;
- не сидеть на холодных предметах;
- в холодное время года одеваться так, чтобы все части тела были закрыты;
- избегать переохлаждений;
- не находиться на сквозняках;
- осуществлять прерывание беременности на ранних сроках, избегая выскабливания;
- вовремя лечить простудные и инфекционные болезни;
- предохраняться с помощью презервативов;
- употреблять продукты богатые питательными веществами, витаминами и микроэлементами;
- регулярно подмываться и соблюдать правила гигиены;
- не злоупотреблять спринцеванием;
- избегать стрессовых ситуаций и депрессии.
Существует множество причин, из-за которых возникают воспалительные процессы в придатках. Эти профилактические мероприятия позволят предотвратить появление патологического процесса.
Если врач назначил неправильный препарат или больной прибегнул к самолечению, то у него могут возникнуть такие осложнения:
- Гнойные процессы в маточных трубах, которые сопровождаются характерной симптоматикой.
- Гнойный абсцесс. Этот процесс характеризуется расплавлением яичников и придатков с формированием полости, заполненной гноем. При таком явлении боли внизу живота усиливаются, остальные симптомы становятся более выраженными. Характерной особенностью является диарея, которая возникает вследствие сильной интоксикации организма. В таком случае больной необходима неотложная медицинская помощь (хирургическая операция).
- Воспаление соседних органов малого таза. Воспалительный процесс начинает распространяться на матку, а затем на прилегающие органы, вызывая ряд характерных симптомов: резкие боли, лихорадка, высокая температура тела, диспепсические расстройства.
- Внематочная беременность. Длительное воспаление в маточных трубах приводит к образованию спаек – небольших образований, которые соединяют внутренние стенки органов. При попытке зачатия спаечные образования мешают проникновению оплодотворённой яйцеклетки в маточную полость, из-за чего она застревает в придатках. Дальнейшее развитие зародыша приводит к разрыву маточной трубы и внутреннему кровотечению.
- Бесплодие. Бесплодие возникает в том случае, когда спаечные образования в маточных трубах полностью перекрывают доступ яйцеклетки к сперматозоиду. Такая непроходимость маточных труб требует хирургического вмешательства. Девушка может забеременеть только с помощью ЭКО (экстракорпорального оплодотворения).
Характерной особенностью всех осложнений считается ухудшение состояния больной и усугубления симптоматики. Женщине не рекомендуется откладывать поход к гинекологу, так как воспаление придатков может стать причиной летального исхода.
Источник тут